一、婴儿湿疹与特应性皮炎是什么关系?
特应性皮炎(AD)是一种较为常见的慢性复发性瘙痒性皮肤病,包括婴儿期,儿童期和成人期。婴儿湿疹就是指的特应性皮炎“婴儿期”。婴儿湿疹是2岁之内出现的婴儿头面部湿疹,常于婴儿出生的第二月或第三个月开始。
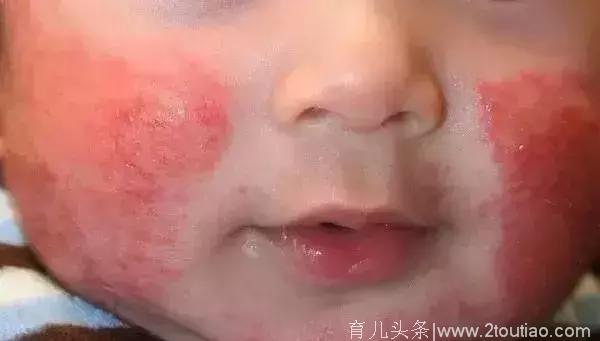
婴儿湿疹为特应性皮炎的“婴儿期”
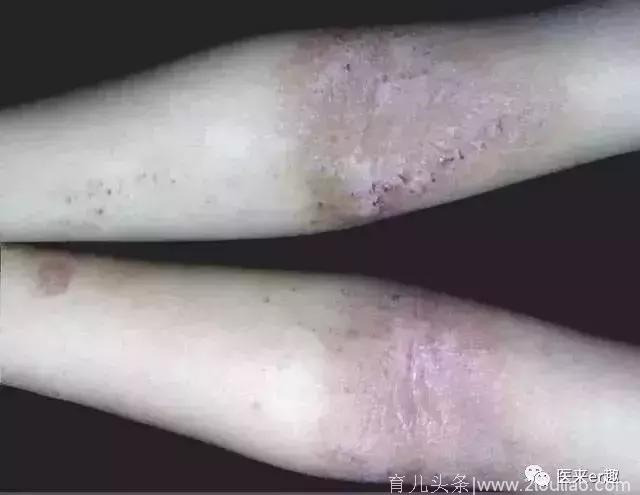
特应性皮炎成人期
二、婴儿湿疹长什么样?
典型婴儿湿疹的表现为面颊、额部、头皮等部位红斑、丘疹、水疱等,伴有剧烈瘙痒。严重的可泛发全身。尽管婴儿湿疹容易反复复发,但有一半可以1年后出现完全缓解,随年龄这个比例还会更高。但仍有约1/3的患儿迁延至成年。
三、为什么会出现婴儿湿疹?
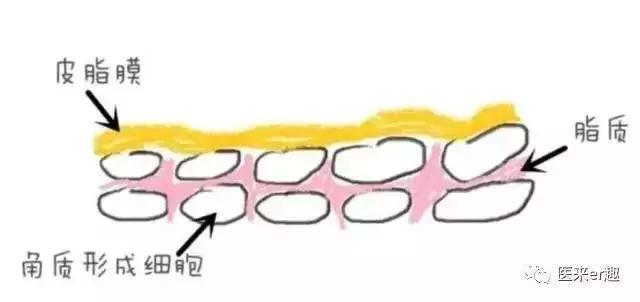
婴儿湿疹的病因目前还不清楚,可能与婴儿皮肤未发育完善,易受各种物理刺激或过敏原影响有关。有些与遗传和基因突变有关,如皮肤丝聚蛋白基因突变,皮肤干燥,更容易发生湿疹。
四、婴儿湿疹需要与哪些病区分?
尽管湿疹是婴儿最常见的皮肤病,但有时容易与其他一些疾病混淆,造成治疗不当,甚至过度治疗。其中最容易混淆两个病为“婴儿脂溢性皮炎”和“新生儿痤疮”。
①婴儿脂溢性皮炎:可能是由于胎儿在母体中时,通过胎盘吸收了妈咪的雄激素,使皮脂腺分泌旺盛所致,同时一种叫马拉色菌的真菌参与了发病。一般在宝宝出生1周左右发生,这一点与婴儿湿疹不同,婴儿湿疹一般是出生后两个月或三个月时发病,另外,婴儿脂溢性皮炎会出现油腻性结痂,好发于头皮和面部,眉部是非常好发的部位。
②新生儿痤疮:发生在3个月以内者,最常见在2周左右,常见于男婴,但女宝也可发生。皮损表现为“青春痘”样皮损,但一般没有粉刺。新生儿痤疮的发生主要是宝宝在出生前从母体获得了过多的雄性激素,出生后会促使皮脂腺分泌旺盛,同时马拉色菌也参与了发病。对于新生儿痤疮,症状轻者一般不需治疗,几周后便可自愈。

五、婴儿湿疹怎么治疗?
①保湿,保湿,保湿!!!保湿非常重要。
②外用药:首选糖皮质激素软膏,如地奈德乳膏,丁酸氢化可的松乳膏,糠酸莫米松软膏等。也可配合非激素类的药膏,如他克莫司软膏或吡美莫司软膏,特别是对反复复发需要长期坚持用药的宝宝,交替使用可有效减少不良反应。
③口服药:对瘙痒剧烈的,可以考虑口服西替利嗪滴剂、氯他定糖浆、扑尔敏等。对特别严重,一般治疗不能控制者,可口服甚至肌注或静脉使用糖皮质激素,免疫抑制剂,但一般不常规使用。
六、婴儿婴儿湿疹日常护理要点
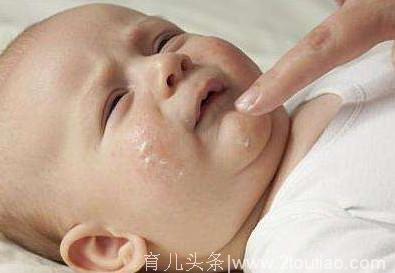
①皮肤保湿:推荐使用润肤乳,不仅发病时使用,平时也应常规使用,如果宝宝皮肤干燥,可每三小时一次。
②衣物:给宝宝穿纯棉、宽松、柔软的衣物,在不着凉的前题下尽量少穿。洗澡:水温不要太高,最好不要超过36℃,选择温和的沐浴露。
③饮食:婴儿湿疹多数与饮食无关,一般不要过度忌口,但进食试验明确者,应尽量避免。
通过前面的内容我们对婴儿湿疹有了一个全面的了解,但是在我的实际工作中和网上咨询中,发现很多宝妈和宝爸们还是存在很多错误认识,特别针对这些误区,逐一解答。
误区一,湿疹要保持皮肤干燥
正好相反,湿疹需要保湿。患湿疹的儿童存在皮肤屏障功能障碍,保湿促进皮肤屏障的恢复很关键。患者应规律的应用保湿剂,不只是洗澡后使用,应坚持每天使用,需要时可每天多次使用。在冬季干燥季节可考虑在房间使用加湿器,使房间温度保持在50%左右。
误区二,湿疹患者尽量少洗澡
过度清洗和长时间不洗澡都不正确。过度洗澡,特别是使用烫水洗澡或擦洗患处,湿疹的瘙痒会得到暂时缓解,但之后会因不良刺激和过度清洗造成的皮肤屏障的破坏而使用皮损加重,越来越痒。长时间不洗澡是也不可取。
特应性湿疹患儿应每天洗一次澡。洗澡时水温不要过热,在不着凉的前题下,应尽量低,平时每次洗澡的时间最好不超过10分钟,尽量选择无刺激性的沐浴产品。洗澡后3分钟内使用保湿剂,以锁住水分。在急性发作时,可以在温水浴中浸泡10~20分钟,其后立即外用糖皮质激素,可以使结痂的皮损变平,并迅速改善病情。
误区三,激素副作用大,千万不要用
实际上外用糖皮质激素还是湿疹首选药物。糖皮质激素软膏可引起皮肤萎缩、毛细血管扩张、色素减退或沉着,还可诱发痤疮、毛囊炎、真菌感染、激素依赖性皮炎等,但大多数不良反应都是长期大剂量不合理使用造成的。只要针对病情、皮损部位,不同年龄选择不同强度的激素软膏,可发挥激素的强大抗炎、抗过敏作用,同时又能避免其不良反应。
一般儿童湿疹可选择氢化可的松软膏、地奈德软膏、丁酸氢化可的松软膏等,可以先用中强效的糖皮质激素迅速控制病情,再用低强度的糖皮质激素维持,只要合理使用,即使长期使用也是安全的。大多数糖皮质激素软膏在局部连续使用不超过2周就是安全的。

误区四,使用激素软膏湿疹容易复发
复发多数是因为没有规范治疗和其它诱发因素。有些患者病情稍一控制就立即停药,导致病情很快复发,而且湿疹本身有容易反复复发的特点,所以最好遵医嘱根据病情逐渐减量停药,必要时长期小量维持。一般不推荐口服或注射糖皮质激素。
对一些慢性湿疹需要长期使用外用药控制者,为了避免激素长期使用造成的不良反应,也可交替使用非激素类的药膏,如他克莫司软膏或吡美莫司软膏,对轻度的湿疹也可以单用,目前的研究显示在儿童使用安全。
误区五,“纯植物”药膏更安全有效
这些药效果有限,而且不一定安全。有些纯植物药可能有效,但一味追求不含激素的“纯植物”药膏则不明智。英国对治疗湿疹的所谓“纯植物”药膏进行分析发现,这些药膏中80%含有激素,其中一半以上是丙醇氯倍他索(一种超强效糖皮质激素),而且国内也不断发现一些所谓的“纯中药”软膏中含有激素,在不知情的情况下长期大量使用反而危害更大。.
误区六,湿疹应配合使用抗生素
一般不需要,重度湿疹或继发感染者才需要。尽管有研究证实金黄色葡萄球菌参与了湿疹的发病,但是否使用抗生素尚有争议,而且有研究发现婴幼儿使用抗生素还会增加湿疹的患病率,所以在轻度湿疹不建议使用,对严重的特应性湿疹,一般治疗效果不好的情况下,可以配合使用,最好不超过2周。
误区七,湿疹患者不能游泳
可以在泳池中游泳。湿疹患者可以在经氯消毒的泳池中游泳,这样对皮肤表面还有一定抗菌作用,但为了避免氯在皮肤上长期残留而刺激皮肤,应在游泳后立即冲澡和使用保湿剂。

误区八,母乳可以治湿疹
外用母乳对湿疹无效。尽管有研究认为母乳喂养的孩子相对湿疹发生率更低,而且母乳是宝宝的最好食物,不要轻易因为湿疹断奶,但外用母乳治疗湿疹无效,不仅延误治疗,有些还会刺激加重湿疹。
误区九,口服抗组胺药会有依赖性
抗组胺药没有依赖性,不会成瘾。儿童可选择西替利嗪滴度、氯雷他定糖浆、扑尔敏等,使用有嗜睡作用的抗组胺药时,最好晚上睡前半小时到1小时服用。使用时间长短应根据病情需要。
误区十,过敏原检测阳性就一定是湿疹的病因
过敏原检测结果需要结合实际情况判断。婴儿湿疹患者做皮肤过敏原点刺试验和血液查过敏原特异性IgE会显示出多种阳性反应,这些结果仅供参考,需要与实际食用后是否真正加重病情等病史综合判断,而且应以实际情况为准,目前认为查血液中食物IgG抗体对湿疹意义不大。“某康”、“某拉”通过生物波查几百种过敏原毫无依据。

误区十一,湿疹需要忌食“发物”
多数湿疹与食物无关,不需要过度忌口。很多湿疹患者认为湿疹是由食物引起的,而且“查过敏原”发现了很多过敏的食物,更加重了这方面的顾虑,而过度忌口。但实际上即使停止了这些食物,也不能有效预防和缓解湿疹的症状,反而引起营养不均衡,还有可能进一步加重湿疹。尽管有些湿疹,特别是特应性湿疹可能与食物有关,但大多数湿疹与食物无关,甚至与环境中所谓的“可疑过敏原”也没有关系。除非是非常明确的某种食物过敏,否则不应刻意限制饮食。对于婴儿,牛奶限制应谨慎。辛辣刺激性食物则应尽量避免。
误区十二,通过治疗彻底根治湿疹
目前没有任何一种治疗能够绝对根治湿疹。这是因为湿疹的原因非常复杂,是由环境因素和遗传因素相互作用而诱发,但遗传体质不是一成不变的,有些随体质的变化,对以往诱发湿疹的刺激不再过敏而自愈。尽管如此,治疗是非常重要的,恰当的护理及合理使用药物能控制湿疹的病情和避免复发,可减轻湿疹对生活质量的影响。
误区十三,湿疹期间不能接触疫苗
需权衡利弊,重要的疫苗应及时接种。这个问题是婴儿湿疹患者家长最关心的问题,尽管接种疫苗后有可能会使湿疹加重,但发生率不高,且不严重,而一些重要的疫苗如果不及时接种,一旦感染有可能会造成严重后果,这就需要权衡利弊,所以必须接触的疫苗还是应该按时接种(应咨询儿科或疫苗接种医生),但需要接种后应密切观察病情变化即可,如加重及时就诊。





-8k.png)

